Д-р Васил Маринов
Д-р Васил Маринов
УМБАЛ “Св. Георги”
Д-р Васил Георгиев Маринов, дм е специалист офталмолог в Университетска очна клиника на УМБАЛ „Св Георги“ в гр. Пловдив и главен асистент към катедра „Очни болести“ МУ Пловдив.
___
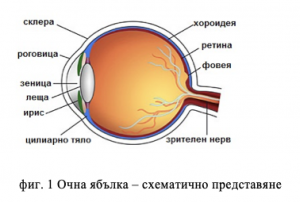
Зрението е едно от петте сетива, което осигурява до 90% от информацията за заобикалящия ни свят. Човешкото око е фин орган, изграден от различни тъкани, прозрачни и непрозрачни среди, чиято задача е да пропуска и пречупва светлинните лъчи така, че да ги фокусира върху ретината (фиг.1). По този начин се осъществяват основните функции на зрителния анализатор: светлоусещане, цветоусещане, формено зрение (централно и периферно), стереозрение (при наличието на две здрави очи със сходна зрителна острота).
Лещата е една от четирите прозрачни очни среди и вторият по сила пречупвателен елемент на окото след роговицата. Тя е една от най-богатите на протеини структури в човешкото тяло. Съставена е от лещена капсула, ядро и кора. Не притежава собствени съдове и нерви, което прави нейните заболявания (с редки изключения) безболкови. Характерна за лещата е и нейната способност да променя оптичната си сила (от плюс 16-18 до плюс 23-30 диоптъра) в процеса на акомодация (нагаждане на окото за ясно близко виждане). Тези възможности не са безгранични, което води до затруднено зрение наблизо с напредването на възрастта и необходимост от очила за четене (пресбиопия).
Човешката леща страда от три основни групи заболявания:
- Промяна в големината и формата на лещата (обикновено вродени, двустранни, често част от системни синдромни заболявания).
- Промени в местоположението на лещата (по-често вродени, отново част от синдромни заболявания, едно- или двуочни, ако са придобити, са травматични).
- Промяна в прозрачността на лещата (катаракта, или ненаучно – „вътрешно перде“).
Катарактата е най-честата и водеща причина за обратима слепота в света след 60-65 годишна възраст. Точните причини и интимни механизми в катарактогенезата все още не са напълно известни. С възрастта и в резултат на наследствени, ендогенни, екзогенни фактори лещената прозрачност намалява и се образува катаракта.
По своята същност катарактите могат да се разделят на:
- Придобити (възрастово обусловена, при системни заболявания, при очни заболявания, травматични).
- Вродени (наследствени и при въздействие на неблагоприятни фактори върху майката по време на бременността).
Най-често срещани са придобитите, възрастово обусловени катаракти, които могат да се разделят на 3 основни групи според това коя част от лещата е с намалена прозрачност:
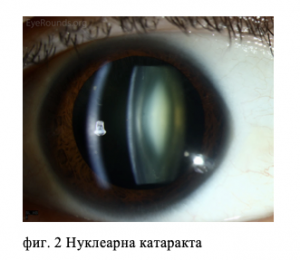
- Нуклеарна катаракта (помътнява предимно лещеното ядро – фиг. 2).
- Кортикална катаракта (помътнява предимно лещената кора – фиг. 3).
- Задна субкапсулна катаракта (помътнява зоната от лещата непосредствено пред задната лещена капсула – фиг. 4).
Разбира се, отделните лещени елементи не помътняват строго отделно едни от други, поради което говорим за „нуклео-кортикални“, „кортико-нуклеарни“
катаракти, в зависимост от това коя част от лещата е по-помътнена. Общото при всички видове катаракти е бавно, безболково, необратимо, постепенно намаление на зрението, най-често двустранно, асиметрично. Съществуват отделни фини разлики в развитието на трите горепосочени видове възрастово обусловени катаракти:
- Нуклеарна катаракта (фиг. 2). Развива се бавно, в продължение на години. Засяга се лещеното ядро, което първоначално увеличава предно-задния си размер (респективно и пречупвателната си сила). Това е причината тези пациенти да имат преходно подобрение на зрението за близо. („Докторе, ама аз чета без очила, ти ми казваш, че имам перде!“). С времето ядрото намалява своята прозрачност и зрението както за далече, така и за близо намалява.
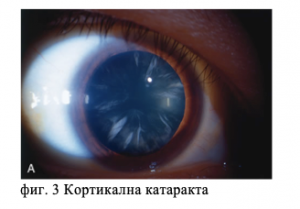
2. Кортикална катаракта (Фиг. 3). Характеризира се с бърза прогресия. Мътнините са предимно в периферните лещени слоеве, водят до неправилно пречупване на светлината (астигматизъм, който не се коригира особено добре с очила), наличие на хало (ореол) около светлинни източници, едноочно двойно виждане, замъглено зрение (отначало особено вечер, тъй като мътнините са периферни, а вечер зениците са по-широки, в последствие и през целия ден). За този тип катаракти са характерни стадиите, описвани в медицинската документация (начална – incipiens; набъбнала – intumescens; почти зряла – feri matura; зряла – matura и презряла – hypermatura). Зрението при зрялата катаракта спада почти само до усещане за светлина и посоката, от която тя се показва на пациента.
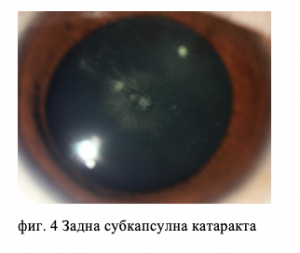
3. Задна субкапсулна катаракта (фиг. 4). Засяга по-млади, трудово активни хора. Дори 45-50 годишни. Характеризира се с мътнина непосредствено пред задна лещена капсула в зеничен план, наподобяваща често „пчелна пита“. Разполага се точно пред „точката на въртене“ на очната ябълка, което е причина сравнително не толкова плътна мътнина да създава голям дискомфорт в зрението на пациента.
Бавното безболково и постепенно намаление на зрението при пациентите изисква обстоен офталмологичен преглед. Задължително трябва да се изключат (или потвърдят) и други заболявания с подобна клинична картина (най-вече глаукома, макулена дегенерация, свързана с възрастта и др). Лечението на катарактата е оперативно. Няма медикаменти (общи или локални), които да възстановят прозрачността на лещата. Към хирургична намеса се пристъпва тогава, когато пациентът вече не е доволен от зрението, което има, а офталмологът не може да го подобри с оптична корекция. NB! Не бива да се изчаква катарактата да достигне стадии „зряла“, още по-малко пък „презряла“ (вж кортикална катаракта). В тези стадии лещената капсула става полупропусклива и част от протеините от лещената кора преминават през нея, предизвиквайки автоимунна възпалителна реакция в окото, която протича със силни болки, зачервяване и представлява много сериозно предизвикателство пред хирурга, без да гарантира добро зрение на пациента следоперативно.
Съвременната планова операция за катаракта се нарича факоемулсификация. През малък разрез (средно 2мм) с помощта на ултразвук вътре в окото се раздробява помътненото лещено ядро, аспирира се заедно с лещената кора, като капсулният сак се запазва. След това в окото се имплантира мека вътреочна леща, която позволява бързо възстановяване на зрението на пациента. Манипулацията е безкръвна и безшевна.
Вътреочните лещи могат да са еднофокусни (пациентът има добро зрение на далече, но ползва очила за четене) или мултифокусни (пациентът вижда без очила на далече и наблизо). Видът на поставената леща трябва да се обсъди подробно с хирурга в зависимост от възрастта, работата, очакванията на пациента, както и съпътстващата очна и обща патология (глаукома, макулена дегенерация, диабет и др).
От придобитите катаракти при системни заболявания следва да се обърне внимание най-вече на диабетната катаракта, катаракта при някои кожни заболявания, катаракта при продължителна употреба на кортизонови препарати по различни причини. Придобити катаракти при очни заболявания най-често се наблюдават при прекаран иридоциклит (възпаление на средната обвивка на очната стена). Морфологично тези катаракти могат да бъдат нуклеарни, кортикални, субкапсулни, смесени. Разликата се състои в това, че е налице увреден терен. В единия случай това е общо заболяване (диабет напр.), в другия случай – очно заболяване (иридоциклит напр.). Поведението е същото – при зрение, неудовлетворяващо пациента, се пристъпва към оперативно лечение, но хирургът трябва да бъде значително по-внимателен, а постоперативните резултати може да бъдат и не толкова добри в сравнение с тези при възрастово обусловените катаракти.
Вродени катаракти. По определение това е наличие на всякаква мътнина в лещата, видима при раждането на детето или скоро след това. Могат да се разделят на два основни типа:
- Наследствени. В семейството всеки е роден с катаракта (брат, сестра, майка, баща, баба, дядо). Налице е генетична предиспозиция.
- При въздействие на неблагоприятни фактори по време на бременността (работа на майката във вредна среда, инфекции по време на бременността и др) детето се ражда с катаракта, но никой в рода няма това заболяване.
Вродените катаракти могат да бъдат морфологично най-различни (напр. нуклеарни, кортикални, тотални). По правило те са двустранни (но може и да са едностранни), по-често бавно прогресиращи, обикновено са симетрични. Всяка една не черна на вид зеница при дете изисква обстоен офталмологичен преглед, при нужда и под обща анестезия. Офталмологът е този, който трябва да установи дали това е катаракта, да прецени нейната плътност и до каква степен тя влияе на бъдещото формиране на зрението на детето. Едностранните вродени катаракти са с по-неблагоприятна прогноза от двустранните. Основният риск при вродена катаракта е развитие на амблиопия (мързеливо око). Вродените катаракти следва да се оперират колкото се може по-рано, макар и да няма точно установени критерии по отношение на възрастта на детето. Основните затруднения идват от факта, че детското око нараства с растежа на детето и е необходима много внимателна пред- и постоперативна стратегия, за да може да се развие максимално пълноценно зрение при малките пациенти.
Съвременната офталмология може да осигури дълготраен и пълноценен личен и професионален живот на пациентите с катаракта, особено при своевременна и планова хирургична намеса.